Nanomateriali Biosintetici Istruiscono Staminali Cerebrali a Costruire Tessuto Nervoso Umano
Una ricerca italiana ha portato allo sviluppo in laboratorio di biomateriali che potrebbero avere un ruolo importante nella cura delle lesioni spinali. La ricerca ha unito la scienza innovativa dei nanomateriali biomimetici e la medicina neuro-rigenerativa basata sulle cellule staminali cerebrali umane. In questo modo è stato creato un tessuto nervoso tridimensionale e composto da neuroni umani maturi e relative cellule di supporto (glia) funzionalmente attive.
Il CNTE (Center for Nanomedicine and Tissue Engineering) dell’IRCCS Casa Sollievo della Sofferenza di San Giovanni Rotondo insieme a ASST Grande Ospedale Metropolitano Niguarda di Milano, l’Università di Milano Bicocca e le Associazioni No profit per la ricerca e la cura delle malattie degenerative Revert Onlus, annunciano i risultati della ricerca realizzata dal Team italiano del CNTE (Center for Nanomedicine and Tissue Engineering). La ricerca ha portato allo sviluppo in laboratorio di biomateriali di natura biologica sintetizzati in laboratorio che potrebbero avere un ruolo importante nella cura delle lesioni spinali.
La ricerca, di cui è corresponding author il Dr. Fabrizio Gelain, coadiuvato dal Prof. Angelo Vescovi, è stata pubblicata il 25 marzo 2019 sulla prestigiosa rivista scientifica internazionale PNAS con il titolo “Idrogel multi-funzionalizzati supportano la maturazione di cellule staminali neurali umane in colture cellulari tridimensionali e la rigenerazione nervosa in lesioni al midollo spinale” .
La ricerca ha fuso due grandi branche della ricerca – la scienza innovativa dei nanomateriali biologici e la medicina neuro-rigenerativa basata sulle cellule staminali cerebrali umane. Partendo da questi due componenti basilari è stato letteralmente sintetizzato in laboratorio nuovo tessuto nervoso umano le cui caratteristiche sono state pre-determinate dai ricercatori proprio grazie alla possibilità di progettare al computer e poi sintetizzare in laboratorio i nanomateriali biologici. Sintetizzando tali materiali come gel e dotandoli delle proprietà meccaniche e biomimetiche necessarie a supportare e direzionare lo sviluppo delle staminali cerebrali, è stato creato un tessuto nervoso tridimensionale e composto da neuroni umani maturi e relative cellule di supporto (glia) funzionalmente attive. Questi costrutti rappresentano vere e proprie “protesi nervose”, le quali sono state quindi testate in animali con lesioni al midollo spinale. I risultati sono stati eccellenti poiché, non solo si è ottenuto un miglioramento dell’attecchimento del trapianto rispetto alle tecniche precedenti, ma un oggettiva rigenerazione del tessuto midollare e recupero delle funzioni motorie. Va sottolineato come i materiali disegnati da Fabrizio Gelain siano biocompatibili, sintetici e composti al 99% da acqua e quindi utilizzabili in ambito clinico. Poiché le cellule utilizzate in questi studi sono le stesse staminali cerebrali di grado clinico in uso sui pazienti delle sperimentazioni in pazienti SLA e Sclerosi Multipla dal prof. Angelo Vescovi, l’applicabilità sul paziente è molto vicina. Lo studio, infatti, è ramo essenziale del progetto congiunto IRCCS Casa Sollievo e Revert Onlus per una sperimentazione clinica su pazienti mielolesi programmata entro i prossimi 2-3 anni.
Informazioni aggiuntive
La possibilità di una progettazione “custom” dei biomateriali nei confronti della patologia di interesse, in questo caso delle lesioni midollari, potrebbe ispirare altre terapie promettenti per la medicina rigenerativa anche nell’ambito della ricostruzione di pelle, cartilagine e tessuto cardiaco infartuato.
La ricerca
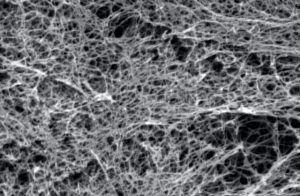
I peptidi auto-assemblanti (SAP) sono da tempo il fiore all’occhiello della nanomedicina internazionale applicata alla ricostruzione dei tessuti biologici grazie alle loro uniche qualità come biocompatibilità, purezza e versatilità.
Lo studio dimostra, per la prima volta, che ,con tali materiali interamente sintetici e progettati a livello molecolare in laboratorio, è possibile ottenere strutture cellulari nervose complesse. Le stesse sono dotate di attività elettrica e ottenute da cellule staminali neurali umane. Ciò consente di avere un modello di network di cellule nervose in laboratorio su cui testare futuri farmaci, minimizzando così la sperimentazione animale. E’ stato così costituito un primo “patch” nervoso (neuroprotesi) potenzialmente utilizzabile in clinica in futuro, utilizzando solo componenti già approvati in tal senso (es. cellule staminali neurali umane, materiali peptidici sintetici), evitando ad esempio ogni derivato animale. La neuroprotesi, fatta maturare in laboratorio e successivamente trapiantata in lesioni al midollo spinale, incrementa la rigenerazione nervosa. Tutto ciò dimostra come, grazie alla tecnologia dei peptidi auto-assemblanti, è possibile customizzare un biomateriale per la specifica applicazione.
Colture cellulari 3D e ingegneria dei tessuti
Le colture cellulari 3D si prefiggono, tra le altre cose, di poter realizzare in laboratorio modelli di tessuto utili a predire l’effetto che avrebbero farmaci o materiali una volta utilizzati nell’organismo. Affinare tali modelli consente di diminuire significativamente la sperimentazione animale e di migliorare la nostra comprensione di meccanismi legati alla biologia dello sviluppo ed a quella cellulare in generale. Al tempo stesso lo scopo dell’ingegneria dei tessuti è di ripristinare le funzionalità perse di un organo o tessuto a seguito di trauma o patologia. Il denominatore comune alle strategie adottate nell’ingegneria dei tessuti è l’impiego di biomateriali, eventualmente “caricati” con cellule, che siano ben tollerati dal paziente e che siano in grado di fornire, una volta impiantati, un microambiente favorevole alla rigenerazione del tessuto esistente prima della lesione. Tale ricerca apporta pertanto un contributo significativo in entrambi gli ambiti.
Prossimi sviluppi
La missione prioritaria del CNTE è sempre stata quella della ricostruzione delle lesioni croniche e sub-acute al midollo spinale: rispetto al precedente lavoro in quest’ambito, pubblicato anni fa, ora si hanno due preziosissimi vantaggi: 1) poter utilizzare bioprotesi interamente composte da peptidi “custom”, cioè progettate specificatamente per la rigenerazione del midollo spinale; 2) avere sondato le nuove potenzialità offerte dal trapianto di cellule staminali cerebrali umane pre-differenziate. Questi miglioramenti devono ora essere combinati, in un approccio unico al mondo, per finalizzare la nostra ricerca preclinica. In caso di esito positivo potremo avviare la sperimentazione clinica in pazienti mielolesi.
Vista la trasversalità della tecnologia di questi biomateriali innovativi, è oramai ben avviata la formazione di un network di ricerca di eccellenza con altri gruppi di ricerca con lo scopo di sviluppare nuove neuroprotesi per la rigenerazione di altre lesioni nervose (es. trauma cranico), di altri tessuti (es. pelle, cuore) e per il miglioramento di terapie cellulari già utilizzate in clinica (es. trapianto isole pancreatiche).
Qualche dato sulle lesioni midollari in Italia e nel mondo
In Italia, secondo dati forniti da varie associazioni di pazienti, vivono circa 100.000 mielolesi. L’epidemiologia e la letteratura scientifica affermano che ogni anno sul nostro territorio nazionale ci sono circa 1.200 nuovi casi di lesione midollare; ciò significa che ogni giorno, solo nel nostro Paese, almeno tre persone diventano para o tetraplegiche. Questo dato, per altro, è analogo a quello di altri paesi della Comunità Europea. Ogni anno quindi vi sono circa 3 – 4 nuovi casi di paraplegia ogni 100.000 abitanti. Circa la metà di questi casi ha subito un grave trauma stradale, il 10% un trauma sportivo mentre nel 20% l’origine della lesione è un infortunio sul lavoro o una caduta, nel 15% una malattia neurologica o altre cause ed infine nel 5% la causa è stata scatenata da una ferita d’arma da fuoco o da tentato suicidio. Nel mondo vi sono circa 2.5 milioni di persone mielolese, con 130.000 nuovi pazienti ogni anno.
Chi ha finanziato la ricerca
La ricerca è stata ed è tuttora finanziata dall’IRCCS Casa Sollievo della Sofferenza di San Giovanni Rotondo e dalla Associazione Revert Onlus con il supporto dell’associazione Vertical, e dall’ASST Grande Ospedale Metropolitano Niguarda di Milano.
Dichiarazione del dott. Fabrizio Gelain
“Il risultato conseguito con questo lavoro è un tassello prezioso che si va ad aggiungere agli altri importanti risultati da noi ottenuti in quasi due decenni nell’ambito della nanomedicina, della scienza dei materiali e soprattutto della neuro-rigenerazione: abbiamo con pazienza e caparbietà composto un mosaico unico nel suo genere” dichiara Fabrizio Gelain “e sta a noi ora verificare se anche gli ultimi pezzi verso una futura sperimentazione clinica andranno finalmente al loro posto”. “E’ doveroso” continua Gelain “ ringraziare l’impegno di giovani promettenti come Amanda Marchini ed Andrea Raspa, co-primi autori della ricerca, e il supporto e la lungimiranza di Casa Sollievo della Sofferenza e di Revert Onlus che, in convenzione con l’Ospedale Niguarda da anni sostengono l’attività del Centro di Nanomedicina ed Ingegneria dei Tessuti.”
L’Associazione Revert Onlus, www.revertonlus.org,è nata nel 2003 con il fine di trovare una cura alle malattie neurodegenerativeche, al momento, non lasciano alcuna speranza di guarigione. Per questo scopo s’impegna a finanziare, promuovereed incentivarela ricercasulle cellulestaminalicerebralie la sperimentazioneclinicasull’uomo.
L’Ospedale Casa Sollievo della Sofferenza, dal luglio del 1991, è riconosciuto dal Ministero della Sanità come un Istituto di Ricovero e Cura a Carattere Scientifico (IRCCS). L’originario decreto per le “malattie genetiche ed eredo-familiari” ha visto nel 2012 un ampliamento del riconoscimento per le “malattie genetiche, terapie innovative e medicina rigenerativa”. La ricerca clinica e preclinica dell’Istituto si svolge quindi principalmente nell’ambito di questa classificazione.